

Las personas generalmente al hablar de trombosis venosa profunda (TVP), se refieren a la trombosis venosa de la pierna, ya que es la más común. Cuando esta afección del drenaje venoso ocurre a través de las venas del miembro inferior, la pierna afectada se hincha mucho, se calienta y duele. Conocer más acerca de esta afección de salud (causas, síntomas, tratamiento) te ayudará a prevenirla y tratarla adecuadamente, por lo cual te recomendamos leer este artículo.
Tratándose de la enfermedad venosa más conocida, es importante entender cómo está conformado el sistema venoso, para entender cómo se desarrolla esta enfermedad.
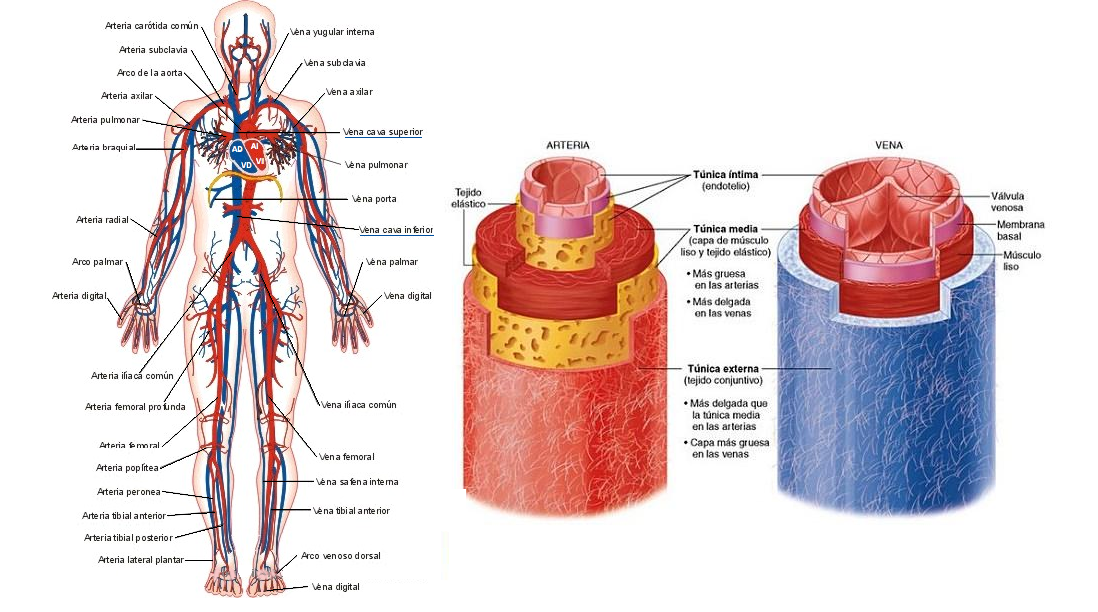
El sistema venoso consta de un conjunto de canales llamados venas, cuya función es devolver la sangre desde todas las partes del cuerpo al corazón. Sólo las venas encargadas de la circulación pulmonar transportan sangre rica en oxígeno, ya que las demás venas transportan sangre desoxigenada. El curso de las venas corresponde en gran medida al de las arterias. Por ejemplo, la arteria de la pierna (arteria femoral) está acompañada por una vena de la pierna (vena femoral) y así consecutivamente. Sin embargo, hay más venas que arterias, lo que es particularmente notorio en los brazos y las piernas. Las venas más grandes en el cuerpo humano son la vena cava superior e inferior. La primera, recolecta sangre venosa de la cabeza, el cuello, los brazos y el área del pecho, mientras que la segunda recolecta sangre desoxigenada de los órganos abdominales y pélvicos y las piernas. Ambas venas fluyen hacia la aurícula derecha del corazón.
En principio, la estructura de las venas es similar a la de las arterias. También tienen una pared de tres capas. Sin embargo, la parte interna, la media y la externa están menos separados entre sí que en las arterias. Además, el grosor de la pared es significativamente menor en las venas que en los vasos arteriales. Pero, sin duda, la mayor diferencia en la estructura de las arterias y las venas es que las venas tienen válvulas, dondequiera que la sangre tenga que ser transportada al corazón contra la gravedad, especialmente en las piernas y la parte inferior del torso. Estas válvulas se forman a partir del tejido de la túnica íntima, el cual forma pliegues en forma de media luna que sobresalen en el vaso y se encuentran uno frente al otro.
Las válvulas venosas actúan como unas puertas, que solo se abren a la sangre que fluye hacia el corazón, evitando el reflujo en la dirección "incorrecta" al cerrar sus puertas en forma de aletas.
En las venas de la parte inferior de las piernas, hay menos válvulas venosas, porque allí el flujo sanguíneo al corazón es apoyado por la llamada bomba muscular, esto quiere decir, que cuando los músculos de las piernas se contraen al caminar o correr, comprimen las venas e impulsan la sangre en ellas hacia el corazón. Esto significa que el movimiento activa la bomba muscular y por lo tanto promueve el flujo de retorno de la sangre venosa al corazón. Es por ello, que las personas que tienen que permanecer de pie o sentados durante mucho tiempo son particularmente susceptibles a desarrollar un trastorno venoso como la trombosis venosa profunda (TVP).
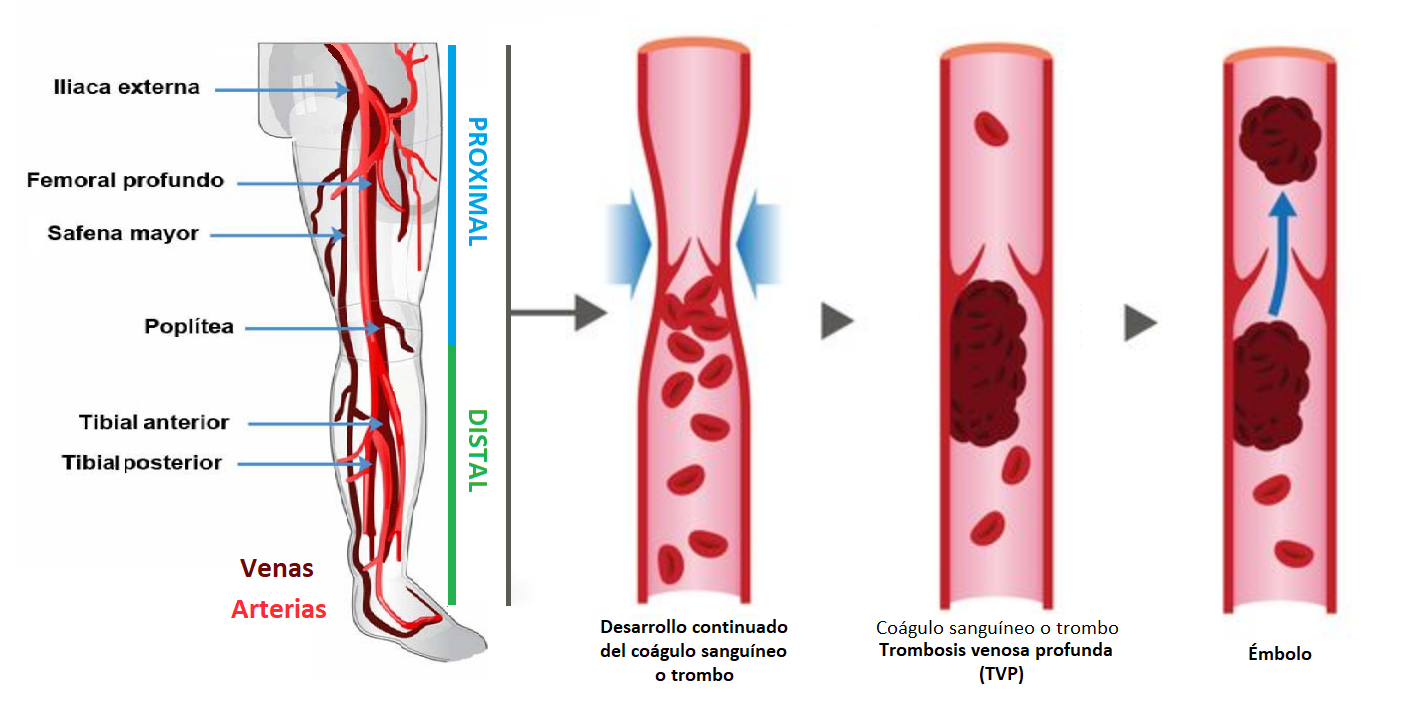
El término médico trombosis venosa profunda (TVP) o flebotrombosis profunda es usado cuando se forma un coágulo de sangre (trombo) en una vena profunda, generalmente de la pierna, pero puede ocurrir en las venas de los brazos y las venas mesentéricas y cerebrales. Este trombo reduce el espacio en el canal venoso o incluso cierra el vaso por completo, provocando una congestión frente a la constricción y evitando que la sangre fluya de regreso al corazón, por lo que la sangre se acumula, ocasionando dolor e hinchazón.
Estos signos distintivos de la enfermedad fueron documentados por primera vez en 1271en el manuscrito de Guillaume de Saint Pathus, en donde se informaba de un paciente (Raoul, un zapatero normando de 20 años) sufrió dolor e hinchazón unilateral de la pantorrilla derecha que posteriormente se extendió hasta el muslo. Más tarde, en 1793, Hunter propuso que la TVP era una oclusión venosa causada por coágulos. Ya para 1856, se habían descubierto los principales mecanismos patológicos de esta enfermedad, los cuáles fueron resumidos por Rudolph Virchow en su famosa tríada de Virchow, que describe tres factores contribuyentes a la formación de trombosis: estasis venosa, lesión vascular e hipercoagulabilidad. Las condiciones más frecuentes que favorecen esta tríada, son: cirugía o trauma, inmovilidad prolongada (estar sentado o en cama durante horas), embarazo, entre otros.
Un cambio en el equilibrio entre las sustancias promotoras de la coagulación y las sustancias anticoagulantes en la sangre conduce a la formación de un coágulo de sangre o trombo. Generalmente, la sangre no se coagula mientras esté en movimiento y el movimiento de bombeo del corazón asegura que la sangre circule. Sin embargo, ciertas situaciones promueven la desaceleración en el flujo de sangre de retorno al corazón y favorece que las células promotoras de la coagulación se acumulen, lo que conlleva a la formación del trombo que obstruye la circulación, este coágulo puede desprenderse en forma de émbolo pudiendo llegar a ocasionar importantes complicaciones de salud.
Cómo ya hemos estacado, el sistema venoso más frecuentemente afectada es el que irriga a los miembros inferiores. La trombosis venosa profunda en las piernas, se puede desarrollar de dos maneras: proximal y distal. Por un lado, hablamos de TVP proximal cuando existe una trombosis de las venas por encima de la rodilla: cava inferior, ilíaca común, ilíaca externa, femoral profunda y poplítea, mientras que la TVP distal puede afectar las venas profundas de la pantorrilla: soleo-gemelares, tibial anterior, tibial posterior y peronea o pedia.
La consecuencia más frecuentemente relacionada a una TVP es el llamado síndrome postrombótico o posflebítico. Sin embargo, existe otro la embolia pulmonar.
Esto ocurre principalmente después de una trombosis en el muslo (TVP proximal) y consiste en el daño irrevocable de las válvulas venosas profundas producto del trombo. Como resultado de esto, la vena afectada no puede estimular la sangre hacia adelante, por lo que la sangre se acumula y causa:
Una complicación de salud menos común pero más grave de la TVP es la embolia pulmonar. Esto sucede cuando el coágulo de sangre se separa del punto de origen y se introduce en los pulmones a través del sistema circulatorio, bloqueando un vaso sanguíneo en esa zona. Los signos de esta situación son:
La embolia pulmonar puede conducir a una sobrecarga del corazón y, en última instancia, a una insuficiencia o paro cardíaco que ocasione la muerte de la persona afectada.
Información epidemiológica actual de la TVP indica que la incidencia de esta enfermedad es de 20-100 por cada 100.000 por año, con una prevalencia de TVP de miembros inferiores de 1 caso por 1000 habitantes. En los Estados Unidos más de 200.000 personas desarrollan anualmente esta enfermedad, de estos casos 50.000 presentan complicaciones como la embolia pulmonar. Con respecto al género y la edad más afectada, no hay un estudio que constante un sesgo sexual en la incidencia de TVP, sin embargo, se ha estimado que es más frecuente en mujeres.
Las mujeres embarazadas tienen un riesgo mayor de padecer TVP que las mujeres no embarazadas y se ha demostrado que el riesgo aumenta después de la cesárea que después del parto vaginal.
Esta afección de salud se desarrolla frecuentemente en personas de 40 años (su incidencia aumenta con la edad), siendo infrecuente en niños. La trombosis venosa profunda puede ocasionar en algunos casos la muerte, ya que 1-8% de los pacientes afectados desarrollan una embolia pulmonar que puede resultar mortal. Cualquier persona puede padecer una trombosis venosa profunda, tal cómo deportistas de la talla de Serena Williams, quién padeció una trombosis en 2017 después de una cirugía por cesárea.
Cualquier persona puede padecer una #trombosis o una #emboliapulmonar. Deportistas como Chris Bosh o Serena Williams no han sido ajenos a los trombos https://t.co/lPISXch6c7 pic.twitter.com/O8gVomDdmG
— trombo.info (@tromboinfo) February 19, 2018
Muchas TVP son silenciosas/asintomáticas, lo que significa que no hay síntomas o molestias notables. Sin embargo, las trombosis pronunciadas causan calambres y sensaciones de pesadez y tensión que varían su ubicación, dependiendo de la extremidad en donde se haya formado el coágulo. Como hemos señalado anteriormente, básicamente esta enfermedad puede ocurrir en cualquier vaso venoso del cuerpo, sin embargo, se da con mayor frecuencia en las extremidades superiores e inferiores, siendo estas últimas las más afectadas.
Aunque se trata de una enfermedad que puede ser promovida por factores congénitos y debido a los efectos del envejecimiento (>40 años). Básicamente se puede decir que la TVP puede desarrollarse por tres causas diferentes y están basadas principalmente en la tríada de Virchow, las mismas pueden existir solas u ocurrir en combinación. Siendo así, la trombosis venosa profunda es el resultado de un flujo sanguíneo lento (estasis circulatoria), una composición sanguínea desfavorable con mayor tendencia a la coagulación de la sangre o producto del daño a la pared interna de la vena.
La ralentización de la circulación venosa puede originarse por los siguientes factores de riesgo:
Un estado hipercoagulable de la sangre puede originarse por los siguientes factores de riesgo:
La capa interna de los vasos venosos puede dañarse producto de:
La mejor profilaxis para esta enfermedad es evitar, reducir o tratar los factores de riesgo anteriormente mencionados, con este propósito te dejamos las siguientes recomendaciones:
La clínica que se desarrolla en la trombosis venosa profunda, puede presentarse producto de otras afecciones que no guardan relación con este trastorno venoso. Por ello es importante mantener presente el momento de la valoración diagnóstica los siguientes diagnósticos diferenciales:
El examen físico a pesar de ofrecer importante información sobre el estado de salud del paciente, a menudo no tiene mucha relevancia, porque en muchos casos como hemos destacado anteriormente, pueden faltar los síntomas y molestias indicadores de la trombosis. La diferencia en la circunferencia de la pierna tampoco es una señal segura de la presencia de trombo. Siendo así, para detectar o excluir de manera confiable la TVP, el médico debe buscarla con un estudio de imagen como: ecografía Doppler o flebografía/venografía.
Inicialmente además de las pruebas de imagen, se realizar otras pruebas. Generalmente primero se realiza un análisis de sangre (Prueba del dímero D) para el diagnóstico. Esta prueba reacciona a los productos de descomposición que produce el cuerpo cuando descompone un coágulo de sangre, llamados D-dimers o dímero D. Si la prueba es normal, se puede descartar con certeza una TVP. Si la prueba es llamativa, se realiza la ecografía Doppler o venografía para confirmar el diagnóstico, ya que este estudio de imagen proporciona importante información sobre el estado de las venas profundas y del flujo sanguíneo en las venas.
La TVP se puede tratar con un abordaje terapéutico compuesto por la indicación de medicamentos, terapia de compresión (medias compresivas, compresión mecánica) o cirugía. El método utilizado en el tratamiento médico depende, entre otras cosas, de la ubicación donde se ha formado el coágulo. Sin embargo, en la mayoría de los casos los diferentes enfoques de tratamiento disponibles a menudo tienen que combinarse. El objetivo principal de los médicos es evitar que el coágulo se desprenda de la pared de la vena y viaje con el torrente sanguíneo a los órganos vitales (pulmones). Debido a que existe el riesgo de complicaciones mortales como la embolia pulmonar. Además, se debe evitar el daño irreparable a largo plazo de los vasos sanguíneos, extremidades u órganos afectados (síndrome postrombótico).
El objetivo principal de los médicos es evitar que el coágulo se desprenda de la pared de la vena y viaje por el torrente sanguíneo a los órganos vitales (pulmones).
El abordaje terapéutico conservador se inicia con una llamada terapia de anticoagulación inicial, en esta fase el médico indica medicamentos que inhiben la coagulación de la sangre: anticoagulantes. Frecuentemente se indican medicamentos como la heparina, rivaroxabán, apixabán o fondaparinux (en caso que la heparina esté contraindicada), mediante una inyección o por vía oral.
Una vez eliminado el coágulo mediante estos medicamentos (después de 5-10 días), el médico indica nuevos fármacos, pero esta vez enfocados en evitar que se forme un nuevo coágulo. Esta fase del tratamiento médico es una terapia de mantenimiento que dura aproximadamente unos 3 - 6 meses. La cual consiste en la indicación de inhibidores de la vitamina K (importante para la coagulación de la sangre), como la warfarina y el fenprocumón.
En los casos, que el trombo amenace la vida del paciente, el médico indica un tratamiento con efectos inmediatos, la trombólisis. Este procedimiento consiste en la inyección de una enzima (trombolíticos) que disuelve los coágulos sanguíneos.
La cirugía puede ser la mejor opción de tratamiento en varios casos, los procedimientos quirúrgicos más usados son:
La fisioterapia cumple un importante papel no sólo después de la confirmación del diagnóstico, sino también como método preventivo ante la sospecha de una TVP, ya que reduce el riesgo de padecer esta enfermedad. Siendo así, las intervenciones pueden variar según el enfoque:
Para disminuir el riesgo de aparición de la trombosis venosa profunda en pacientes con ciertos factores de riesgo (por ejemplo: embarazadas, encamados, posoperados) y mejorar la circulación frecuentemente se llevan a cabo las siguientes intervenciones:
Ahora bien, una vez establecido el diagnóstico y junto con el tratamiento médico, se realizan intervenciones fisioterapéuticas cuando el paciente se encuentre hemodinámicamente estable y esté dentro de un rango terapéutico favorable. Las siguientes técnicas e intervenciones que nombraremos a continuación van a ser dosificadas según el tipo de tratamiento anticoagulante indicado por el médico (conservador, quirúrgico):
La formación de un trombo o coágulo sanguíneo requiere la evaluación y supervisión de un profesional de salud especializado en el área cardiovascular. Sin embargo, teniendo en cuenta que el sistema circulatorio está fuertemente conectado a la formación de esta afección, es importante llevar a cabo acciones que fomenten su funcionamiento y mantenimiento. Con este propósito, desde nuestro portal en YouTube FisioOnline te dejamos diversas técnicas fisioterapéuticas e importante información desarrollada por expertos en fisioterapia cardiovascular, para brindarte las mejores recomendaciones para optimizar tu sistema circulatorio y reducir las molestias asociadas.
Un mal funcionamiento del sistema circulatorio periférico y del sistema venoso puede traer como consecuencia la aparición de pesadez en las piernas o sensación de cansancio exacerbado en las mismas. Para solucionarlo te recomendamos ver el siguiente vídeo en donde un profesional fisioterapeuta te enseñará como reducir esas molestias mediante la técnica de automasaje y el estiramiento:
Las várices no sólo se tratan de un problema estético, ya que las mismas pueden conducir a notables problemas en las piernas. A continuación, te brindaremos 10 consejos para reducir el riesgo de su aparición y para su tiramiento:
El método INDIBA activ resulta ser altamente beneficioso en caso de problemas a nivel circulatorio, conoce en el presente vídeo qué beneficios tiene este método en los trastornos circulatorios de sangre y otros fluidos del cuerpo:
El ejercicio físico enfocado en la región del tórax, tiene importantes beneficios en la salud de la persona con problemas circulatorios, conoce cuáles son con la información desarrollada en el vídeo a continuación:
La mayoría de las TVP se resolverán sin complicaciones, sin embargo, es una enfermedad muy grave que puede provocar complicaciones peligrosas, cómo una embolia o tromboembolismo pulmonar o síndrome postrombótico o posflebítico. La embolia pulmonar es una complicación particularmente común y potencialmente mortal, en este caso el trombo (o partes de él) cambia de posición con el flujo sanguíneo del sistema venoso hacia el ventrículo derecho y desde allí hacia las arterias pulmonares. Si se reubica en esa zona, una gran parte de los pulmones ya no recibirá sangre oxigenada, lo que puede conducir a una falta de oxígeno potencialmente mortal.
Incluso si bien la mayoría de las TVP se curan sin consecuencias, un tercio de los pacientes padecen el llamado síndrome postrombótico o posflebítico. Esto provoca la formación de venas varicosas debido a un trastorno del drenaje de la sangre que persiste incluso después de que los vasos afectados se han reabierto. Esta obstrucción de drenaje puede conducir a un mayor daño tisular o la nueva formación de coágulos de sangre.
Un trombo o coágulo sanguíneo puede tardar semanas o incluso 3-6 meses en disolverse por completo. Incluso un coágulo pequeño, puede tardar semanas en desaparecer. A medida que el coágulo se hace más pequeño con el tratamiento correspondiente. El dolor y la hinchazón ocasionado por la TVP comienza a mejorar pocos días después del tratamiento.